Осложнения инфаркта миокарда. Возможные осложнения после инфаркта миокарда.
Процессы начала патологических изменений — отстройки и адаптации сердца к нагрузке после инфаркта миокарда — занимают несколько стадий. Они отражают патофизиологические перемены в пораженных ишемией тканях с течением времени. И если не вмешаются трагические обстоятельства, дело завершается образованием рубца – постинфарктным кардиосклерозом. А осложнения при инфаркте миокарда могут возникнуть в любой момент.
Стадии инфаркта миокарда
1. Острейшая (ишемическая) . В это время происходит некроз кардиомиоцитов в результате критической ишемии, длится процесс от 20 минут до 2 часов.
2. Острая (некротическая) . В промежуток времени от 2 часов до 2 недель окончательно формируется некротический очаг с последующим его рассасыванием.
3. Подострая (организационная) . На месте бывшего некроза в течение 1,5 — 2 месяцев образуется соединительнотканный рубец.
4. Постинфарктная (рубцевания) . Процесс формирования и укрепления рубцовой ткани заканчивается. Выделяют раннюю (до 6 месяцев) и позднюю (свыше 6 месяцев) фазы постинфарктного периода.

Классификация осложнений
Самые грозные осложнения случаются в первые дни и часы заболевания. Переход в следующую стадию патологического процесса означает для больного постепенное снижение риска наступления смертельно опасных нарушений сердечной деятельности.
Ранние осложнения
Наблюдаются в острый и острейший периоды. На протяжении 2 недель от начала болезни высока вероятность развития ранних осложнений инфаркта миокарда. Потенциальную опасность представляет множество неблагоприятных событий, которые в любой момент могут резко ухудшить состояние пациента.
Расстройства сердечного ритма и АВ-блокады
Нарушения ритма — самые частые и разнообразные проявления осложнений инфаркта миокарда. Они регистрируются в 80 — 96% случаев.
Их многоликость отражается в различном уровне опасности для пациента. Нарушения, спровоцированные ими, по-разному влияют на исход:
- без влияния на прогноз;
- с ухудшением прогноза;
- с потенциальной угрозой для жизни;
- с непосредственной угрозой для жизни.
Острая сердечная недостаточность
Степень лево- и правожелудочковой недостаточности пропорциональна размерам ишемического некроза миокарда. За счет увеличения работы уцелевших отделов небольшие очаги инфаркта не ухудшают показатели сердечного выброса. Сердце перестает справляться с перекачиванием крови по следующим причинам:
- зона некроза захватывает более четверти массы левого желудочка;
- гибнут сосочковые мышцы, отвечающие за работу митрального клапана;
- тяжелые нарушения ритма дезорганизуют эффективные сокращения сердца.

При этом могут наблюдаться:
- умеренная сердечная недостаточность, объективный признак которой — влажные хрипы менее чем на 50% легких;
- – хрипы распространяются на площадь более 50% легких;
- и далее .
Кардиогенный шок
Кардиогенный шок — не что иное, как крайнее проявление дисфункции левого желудочка. Недостаточность кровообращения при ишемическом поражении более 40 — 50% миокарда не может быть восполнена, даже несмотря на различные компенсаторные механизмы. Падение артериального давления резко ухудшает микроциркуляцию, развивается полиорганная недостаточность, еще больше страдает сердце, нарушается сознание.
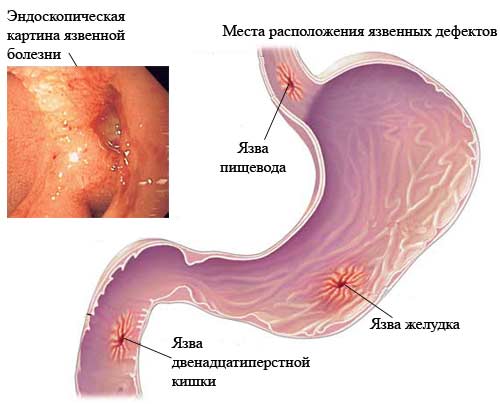
Желудочно-кишечные осложнения
Расстройства функции ЖКТ связаны со стрессовыми реакциями организма на инфаркт миокарда и нарушением центрального кровообращения, особенно при кардиогенном шоке. Проявляются развитием пареза с застоем и стрессовыми язвами в желудке и кишечнике, которые могут осложниться кровотечением.
Если перечисленные проблемы не возникли первые часы заболевания, то они могут случиться и позже. Осложнения острого периода инфаркта миокарда очень опасны, их появление или отсутствие определяет дальнейшую судьбу больного.
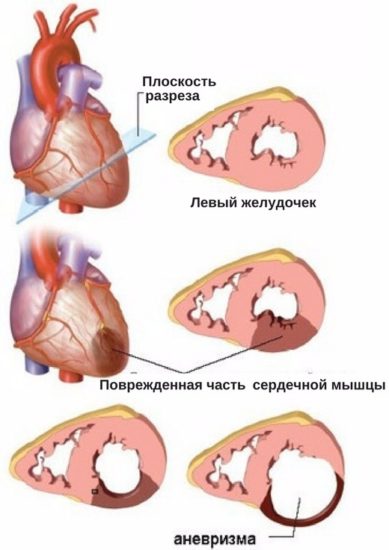
Острая аневризма
Патологические изменения больших участков сердечной мышцы способны вызвать в этом месте растяжение и выпячивание стенок камер предсердий или желудочков. При систолическом сокращении происходит еще большее выбухание, в результате чего эффективный выброс крови снижается. Наблюдается несоответствие усиленной работы сердца и слабого пульса. Наличие аневризмы чревато и другими неприятностями:
- опасность ее разрыва со смертельным кровотечением;
- усугубление сердечной недостаточности;
- в зависимости от места аневризмы, вероятны нарушения ритма;
- застой крови в аневризматической полости провоцирует тромбообразование.
Разрывы миокарда
Иногда в силу различных обстоятельств неокрепшая соединительная ткань на месте инфаркта не выдерживает внутрисердечного давления, происходит разрыв стенки. В течение первых пяти дней случается 50%, а в течение двух недель 90% всех разрывов сердца. Настороженность в отношении этого осложнения должна быть:
- при инфаркте миокарда у женщин (фиксируется в два раза чаще);
- при нарушении постельного режима;
- при заболевании впервые (в последующих случаях инфаркта редкое осложнение);
- при позднем обращении, особенно на 2 — 3 сутки от начала приступа;
- при применении нестероидных противовоспалительных и глюкокортикоидных препаратов, которые тормозят формирование рубца;
- при обширном трансмуральном инфаркте;
- при повышенном артериальном давлении.
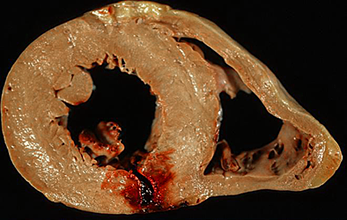 Разрыв миокарда
Разрыв миокарда
Разрывы сердца обычно приводят к быстрой гибели пациента, являясь причиной смерти в 10 — 15% случаев острого инфаркта миокарда. Имеется несколько вариантов этого осложнения:
- Наружный разрыв сердечной стенки с прорывом крови в полость перикарда и сдавлением сердца (). Практически всегда в этом случае через несколько минут, реже — часов исход летальный.
- Внутренний разрыв сердца. Развитие по этому сценарию всегда осложняет ход болезни и ее прогноз. Встречается три вида такого повреждения:
- перфорация межпредсердной перегородки;
- перфорация межжелудочковой перегородки;
- отрыв сосочковых мышц или хорд, регулирующих положение клапанов сердца.
Внутренние повреждения этого типа проявляются сильной болью и тяжелым кардиогенным шоком. Без хирургической помощи летальность от таких осложнений очень высока.
Тромбоэмболии
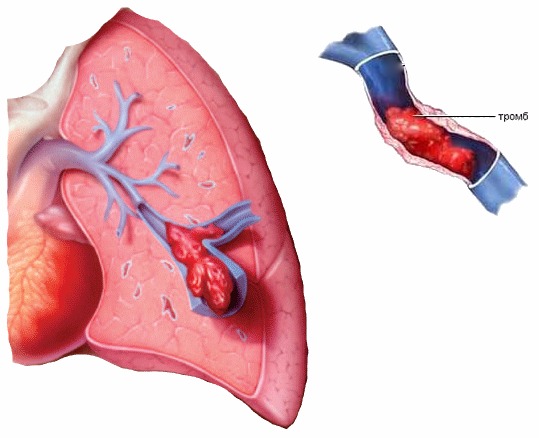 Тромбоэмболия легких
Тромбоэмболия легких
При инфаркте миокарда создаются благоприятные условия для образования сгустков крови и их миграции в любую область тела. К тромбоэмболии артерий почек, легких, кишечника, мозга и конечностей могут привести:
- сбой в свертывающей системе крови;
- развитие пристеночного тромбоэндокардита рядом с очагом инфаркта;
- застой крови в аневризматической полости;
- сердечная недостаточность с явлениями застоя;
- тяжелые аритмии со стазом крови в полостях сердца;
- венозный застой и тромбофлебит в нижних конечностях.
Перикардит
Это наиболее «благоприятное» осложнение в среднем третьего дня болезни. Оно связано с вовлечением в ишемический процесс наружной оболочки сердца. Заключается в реактивном ее воспалении с клиникой загрудинных болей при кашле, глубоком дыхании, поворачивании в постели.
Поздние осложнения
Через 2 — 3 недели болезни состояние больного стабилизируется, самочувствие улучшается. Первоначальные требования к соблюдению строгого постельного режима с каждым днем смягчаются. В этот момент перечеркнуть все надежды на благополучный исход могут поздние осложнения инфаркта миокарда.
Хроническая аневризма
Хроническая аневризма образуется в месте сформировавшегося через 6 — 8 недель после ишемического некроза рубца. В результате его растяжения формируется зона, не способная сокращаться и ухудшающая насосную работу сердца. Это закономерно ведет к прогрессирующей сердечной слабости.
Синдром Дресслера (постинфарктный синдром)
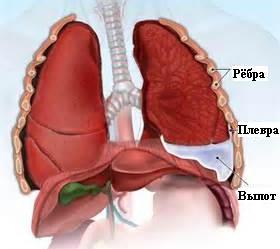 Плеврит
Плеврит
При резорбции очагов некроза продукты распада миокардиоцитов выступают в роли аутоантигенов и запускают аутоиммунные процессы. В результате извращенной защитной реакции страдают синовиальные и серозные оболочки.
Клинически между 2 и 6 неделями внезапно может подняться температура и отдельно или в сочетании разовьются:
- перикардит;
- плеврит;
- пневмонит;
- синовит;
- гломерулонефрит;
- васкулит;
- экзема или дерматит.
Ишемические осложнения
Поскольку причина острого инфаркта миокарда никуда не делась, сохраняется постоянная угроза возобновления нарушения кровообращения в системе коронарных артерий. В этом случае возможны три варианта неблагоприятных событий:
1. Расширение некроза в зоне ответственности артерии, поражение которой привело к инфаркту. Процесс может распространяться на все слои стенки сердца (трансмуральный инфаркт) или на участки рядом.
2. Постинфарктная стенокардия . Диагностируется при соответствующей симптоматике, если до инфаркта ее не было. Встречается более чем у четверти больных, а после тромболизиса — у более половины больных. Утяжеляет прогноз, повышает опасность внезапной смерти.
3. Повторный инфаркт миокарда . Может быть как на месте предыдущего, так и в зоне ответственности других коронарных артерий. Велика вероятность крупноочагового инфаркта. Если прошло не более 4 недель от предыдущего инфаркта, то называется рецидивирующим, а свыше — уже повторный.
Кардиосклероз постинфарктный
Характерным осложнением острого инфаркт миокарда является развитие очагового . Соединительнотканный рубец за 2 — 4 месяца занимает место погибшей сердечной мышцы. Чем обширнее участки рубцовой ткани, тем хуже сократительная способность, проводимость и возбудимость миокарда. Со временем прогрессирует сердечная слабость.
Лечение осложнений инфаркта миокарда
В лечение осложнений, нарушающих ритмичность сокращений сердца, используются медикаменты с противоаритмическим действием. Применяются электроимпульсная терапия и , позволяющие значительно снизить смертность от аритмий. Фибрилляция и асистолия требуют проведения сердечно-легочной реанимации.
Помощь при острой сердечной недостаточности и кардиогенном шоке полагает назначение препаратов, снижающих периферическое сопротивление и повышающих сократительную способность миокарда. Изменения гемодинамики должны постоянно корригироваться. Если терапия неэффективна, то через 1 — 2 часа необходимо применить внутриаортальную баллонную контрпульсацию (метод вспомогательного кровообращения).
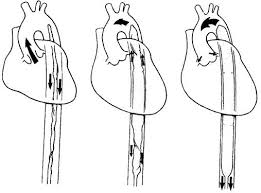 Внутриаортальная баллонная контрпульсация
Внутриаортальная баллонная контрпульсация
Улучшают результаты лечения осложнений инфаркта миокарда и кардиогенного шока методы восстановления кровотока в коронарной артерии, ответственной за ишемию. Это могут быть тромболитическая терапия или малоинвазивная внутрисосудистая ангиопластика.
Смертность после оперативного лечения разрывов сердца высока. Но без него она достигает практически 100%. Поэтому лечение этого вида осложнений инфаркта миокарда только хирургическое. Для стабилизации состояния перед вмешательством также используется внутриаортальная баллонная контрпульсация.
 Лечение синдрома Дресслера заключается в терапии стероидными гормонами, антигистаминными и противовоспалительными препаратами.
Лечение синдрома Дресслера заключается в терапии стероидными гормонами, антигистаминными и противовоспалительными препаратами.
Улучшение состояния должно сопровождаться отказом от гормонов, чтобы избежать опасности истончения и разрыва рубца. Если образовался выпот в плевральной или других полостях, отменяются противосвертывающие препараты.
Ишемические осложнения лечатся также, как классические стенокардия или инфаркт. Если проводилась тромболитическая терапия стрептокиназой, то из-за возможных аллергических реакций ее применение в течение 6 месяцев противопоказано.
При парезах желудка и кишечника следует отменить наркотические анальгетики, назначить голод, а при застое провести эвакуацию желудочного содержимого. Затем проводится фармакологическая стимуляция.
Аневризмы сердца, сопровождающиеся прогрессирующей сердечной недостаточностью, опасными нарушениями ритма подлежат хирургическому лечению.
Профилактика при инфаркте миокарда
Предупредить неблагоприятные исходы и улучшить результаты лечения призвана профилактика некоторых осложнений при инфаркте миокарда.
Постельный режим может привести к тромбоэмболии легочной артерии у трети больных. Самый физиологичный способ предупреждения — ранняя активизация. Если позволяет течение болезни, то после 2 суток постельного режима разрешается самостоятельное посещение туалета на фоне применения антикоагулянтных препаратов.
От фибрилляции желудочков в первые часы болезни погибает до 50% пациентов. Методы ее прогнозирования ненадежны. Профилактическое введение препаратов магния уменьшает вероятность развития аритмии желудочков в два, а смертность в три раза.
Достоверного уменьшения риска повторного инфаркта миокарда можно добиться отказом от курения, коррекцией артериальной гипертензии до 140/90 мм рт. ст. и снижением уровня холестерина в крови до 5 ммоль/л.

Осложнения, сопутствующие острому инфаркту миокарда, не являются неизбежными. Многие можно предупредить или уменьшить их негативное влияние. Очень важным для исхода заболевания является соблюдение врачебных назначений и избегание малоподвижного образа жизни, равно как и чрезмерной активности, избавление от вредных привычек.
О реабилитации и профилактике вторичных приступов ИМ смотрите в этом видео:
Инфаркт миокарда – это очень серьезный приступ. Он представляет собой последствие ишемической болезни. Наблюдается отмирание определенного участка сердечной мышцы вследствие нарушения ее кровоснабжения. Это значит, что часть миокарда полностью отмирает, перестает функционировать. Уже сейчас можно примерно представить, какими будут осложнения инфаркта миокарда, ведь в данном случае сердце не сможет выполнять прежние функции в полном объеме.
Инфаркт миокарда на ЭКГ
Классификация и особенности осложнений
Все осложнения можно разделить на несколько групп:
- механические – представляют собой разрывы;
- электрические – проявляются в сбоях работы сердца и нарушении его проводимости;
- эмболические – образование тромбов;
- ишемические – расширение отмершего участка миокарда;
- воспалительного характера.
Также осложнения разделяют на две группы, зависимо от времени их возникновения, это ранние и поздние.
Ранние осложнения инфаркта миокарда
Они возникают в течение первых часов или суток после начала приступа. Развиваются в острейший период инфаркта. Наиболее опасное осложнение – это острая сердечная недостаточность. ОСН обычно появляется достаточно часто, тяжесть состояния напрямую зависит от величины пораженного участка мышцы. Не менее серьезный и кардиогенный шок.
Кардиогенный шок характеризуется существенным снижением сократительной функции сердца. Он обусловлен отмиранием большой части миокарда. Обычно она достигает 50%. Чаще всего он наблюдается у женщин. Развивается у людей, страдающих от сахарного диабета. Может наблюдаться при инфаркте передней стенки. Лечение в данном случае состоит в приеме нитроглицерина. Также пациенту назначают сердечные гликозиды, ингибиторы АПФ. В комплексе должны приниматься диуретики, вазопрессорные средства, бета-адреностимуляторы. При тяжелых формах может иметь место хирургическое вмешательство.
Разрыв межжелудочковой перегородки. Он обычно случается в первые несколько часов после начала ИМ. Такие осложнения острого инфаркта зачастую наблюдаются у женщин. Диагностируются у людей пожилого возраста. Гипертония, тахикардия – располагающие к разрыву факторы. Медикаментозное лечение заключается в применении сосудорасширяющих препаратов, но для полного устранения разрывов показано только хирургическое вмешательство.
Тромбоэмболия. Считается не менее опасным осложнением. Она развивается в остром периоде ИМ. Для борьбы с ней в первые 24 часа проводится внутривенное введение гепарина. После этого проводится лечение варфарином.
Ранний перикардит. Чаще всего это осложнение наблюдается после трансмурального инфаркта, характеризующегося поражением всех слоев сердечной мышцы. Развивается оно на 1-4 день после начала приступа. Основу лечения составляет прием ацетилсалициловой кислоты, разжижающей кровь.
Аритмия на ЭКГ
Аритмия. Она наблюдается сразу после наступления инфаркта, представляет особую угрозу для жизни, потому как чаще всего речь идет про фибрилляцию желудочков. В этом случае деятельность сердца начинает прекращаться, вслед за чем, следует его остановка. Тогда возникает потребность в электрической дефибрилляции сердца. В связи с такой опасностью аритмия требует повышенного внимания, неотложного начала борьбы.
Отек легких. Наиболее часто он становится осложнением трансмурального инфаркта миокарда, но может диагностироваться и при незначительных поражениях мышцы. Вызывается острой сердечной недостаточностью. Определяется в первые 7 дней после начала приступа. В этом случае лечение должно начинаться незамедлительно. Больному вводят мочегонные. Назначают гликозиды. Они помогают облегчить состояние.
Если рассматривать поздние осложнения, то они развиваются спустя несколько недель после приступа, иногда – через месяц. Наиболее распространенными считаются: аритмия и хроническая сердечная недостаточность, но на самом деле осложнений порядком больше.
Постинфарктный синдром. Это целая совокупность последствий, таких как перикардит, плеврит и пневмонит. Даже если сначала диагностируется один недуг, то со временем к нему присоединяются остальные перечисленные. В таком случае больному назначают гормональное лечение. Также может наблюдаться и поздний перикардит, который обычно диагностируется через 6-8 недель. Его лечат аспирином и глюкокортикоидами.
ЭКГ при сердечной недостаточности
Хроническая сердечная недостаточность. Она проявляется постоянной одышкой. Часто сопровождается и нехваткой кислорода, образованием отеков. Это связано с тем, что сердце не способно качать нужные объемы крови, соответственно, не может в нужном количестве обеспечивать ткани кислородом. Врачи рекомендуют здоровый образ жизни. Обязателен отказ от пагубных привычек. Назначают бета-блокаторы. Они помогают снизить потребности сердца в кислороде.
Постинфарктный кардиосклероз. Начинается он с того, что отмершие участки миокарда заменяются соединительной тканью. Так нарушается сократительная функция сердца, начинаются перебои в его работе. Развивается сердечная недостаточность. Пациент обязан постоянно контролировать свое эмоциональное и физическое состояние, принимать лекарственные препараты.
Независимо от того, про какие мы говорим осложнения инфаркта миокарда – ранние или поздние, выделим несколько основных рекомендаций, которые помогут снизить вероятность их возникновения:
- определив начало инфаркта миокарда, как можно раньше начать оказывать первую доврачебную помощь;
- максимально успокоить больного, потому как стресс и нервное напряжение только усугубляют ситуацию.
Обратите внимание! Если уговорам человек не поддается, дайте выпить ему седативное средство. Например, настой валерианы или пустырника.
Настойка валерианы
Еще одна важная рекомендация – когда вызываете скорую, сразу заказывайте кардиологическую бригаду, которая имеет опыт работы в подобных случаях, все медикаменты и оборудование, которые могут понадобиться для оказания экстренной помощи.
Осложнения инфаркта миокарда
Острый инфаркт миокарда (ОИМ) опасен сам по себе. Но, кроме того, дополнительную опасность несут в себе его многочисленные осложнения, которые порой становятся непосредственной угрозой для жизни человека.
Ранние и поздние осложнения инфаркта
— повторный инфаркт;
— нестабильная стенокардия (называемая ранней постинфарктной);
— острая сердечная недостаточность;
— аритмии и блокады сердца;
— острое нарушение мозгового кровообращения, вызванное ишемией участка головного мозга;
— тромбоэмболии;
— разрыв сердца;
— острая аневризма сердца;
— острые язвы или эрозии желудка и кишечника.
Поздние осложнения инфаркта миокарда возникают обычно спустя 10 и более дней после сердечно-сосудистой катастрофы.
— постинфарктный синдром;
— тромбоэндокардиты;
— формирование тромба в левом желудочке и другие.
Характеристика ранних осложнений острого инфаркта миокарда
Повторный инфаркт
Не секрет, что пациенты, уже перенесшие один инфаркт, имеют довольно высокие шансы на повторение случившегося. Повторные инфаркты опаснее тех, что случились впервые. Это объясняется тем, что еще после первого события произошло рубцевание сердечной мышцы, и компенсаторные возможности организма стали меньше. К тому же, после первичного инфаркта нередко происходит гибель большого числа болевых рецепторов в сердце, болевая чувствительность снижается и из-за атеросклероза сосудов головного мозга. Эти изменения приводят к тому, что человек остается «на ногах» во время состояния, приближающего его к новому инфаркту – он просто не понимает, что с ним происходит что-то плохое. Он продолжает получать физические нагрузки и испытывать эмоциональные стрессы, а последние могут с большой вероятностью привести к повторению болезни, увеличению зоны инфаркта, развитию нарушений ритма сердца и другим осложнениям, иногда не совместимым с жизнью.
Острая сердечная недостаточность
Острая сердечная недостаточность (ОСН) чаще всего становится причиной гибели пациентов с инфарктом. Она может протекать в нескольких вариантах:
— Сердечная астма. При ней человек внезапно чувствует одышку, удушье, испытывает страх. Кисти рук, ступни могут синеть и холодеть. При сердечной астме облегчение нередко наступает при приеме нескольких таблеток нитроглицерина.
— Отек легких. При отеке легких появится шумное, учащенное, возможно, даже клокочущее дыхание, возникает кашель с пенистой розовой мокротой. Благоприятный исход возможен только в случае экстренной помощи.
— Кардиогенный шок. В первые минуты человек часто бывает возбужден, жалуется на боль в груди, слабость, головокружение или одышку – все зависит от яркости тех или иных проявлений инфаркта. Спустя некоторое время артериальное давление крови резко падает, и больной становится вялым, почти не реагирует на происходящее вокруг. Он покрывается холодным потом, ноги и руки холодеют и приобретают синюшный оттенок. Если экстренно не оказывается медицинская помощь, человек впадает в кому и погибает.
Нарушения ритма и проводимости как осложнения инфаркта миокарда
В течение 2-6 часов после развития инфаркта практически у всех пациентов развиваются аритмии. Фибрилляция желудочков, асистолия, полная атриовентрикулярная блокада могут стать причиной гибели пациентов. Чаще всего такие аритмии случаются в первые 6 часов от начала заболевания.
Другие нарушения ритма менее опасны, хотя некоторые из них (например, «пробежки» желудочковой тахикардии или прогрессирующие внутрижелудочковые блокады) могут в дальнейшем перейти в более тяжелые формы и в конечном итоге спровоцировать летальный исход.
Часто аритмия серьезно усугубляет течение инфаркта миокарда. Но есть и такие нарушения ритма, которые кардиологи называют «спутниками инфаркта»: они часто его сопровождают, но не представляют серьезной угрозы для жизни. К их числу можно отнести учащение синусового ритма, атриовентрикулярную блокаду I-II степени (Мобитц 1), наджелудочковые экстрасистолы (внеочередные сокращения сердца), а также редкие желудочковые экстрасистолы.
Разрыв сердца
Это осложнение обычно встречается в первые несколько дней после инфаркта, и очень редко, если с его момента прошло больше 5 суток.
 В большинстве случаев наступает мгновенная смерть, реже разрыв сердца развивается постепенно, проявляя себя очень интенсивными болями в области грудной клетки, от которых не помогают даже наркотические анальгетики. Вместе с болью нарастают явления кардиогенного шока.
В большинстве случаев наступает мгновенная смерть, реже разрыв сердца развивается постепенно, проявляя себя очень интенсивными болями в области грудной клетки, от которых не помогают даже наркотические анальгетики. Вместе с болью нарастают явления кардиогенного шока.
Иногда случается внутренний разрыв сердца, при котором наружные стенки органа остаются целыми. При внутреннем разрыве сердца могут отрываться сосочковые мышцы, удерживающие в правильном положении клапаны, либо происходит разрыв межжелудочковой перегородки. Такие события резко осложняют течение инфаркта, но, в отличие от наружного разрыва сердца, пациента почти всегда возможно спасти. Лечение в подобных случаях только хирургическое.
Перикардит
На вторые-четвертые сутки после инфаркта у пациента может начаться перикардит – воспаление соединительнотканной сердечной оболочки. При перикардите вновь появляются боли в области груди, которые пациент описывает как постоянные, тупые, ноющие. Боли усиливаются, если человек кашляет или делает глубокий вдох. Нередко при перикардите повышается температура тела до 37-38°С.
Как правило, достаточно принимать аспирин или другие препараты группы нестероидных противовоспалительных средств, чтобы все явления со временем стихли.
Тромбоэмболии
Нарушения ритма сердца (фибрилляция предсердий и др.) приводят к появлению тромбов в сердечных камерах. В дальнейшем эти тромбы очень часто вымываются в кровь и с ее током попадают в различные органы, приводя к тромбоэмболии.
Тромбоэмболия сосудов головного мозга приводит к инсульту. При закупорке тромбом сосудов брыжейки кишечника развивается резкая боль в животе и симптомы кишечной непроходимости. Тромбоэмболия сосудов конечностей становится причиной гангрены.
Вероятность развития тромбоэмболий при инфаркте – 5-10%. Чаще всего тромбы идут в сосуды легких, что очень опасно.
Постинфарктный синдром (синдром Дресслера)
 Появление ноющей боли в груди, слабости и повышенной до 37-38°С температуры спустя 2-6 недель после перенесенного инфаркта говорит о развитии синдрома Дресслера. При этом осложнении боль стихает самостоятельно спустя несколько дней, температура также постепенно нормализуется. Помочь пациенту поправиться может аспирин, другие НПВС, глюкокортикостероидные гормоны.
Появление ноющей боли в груди, слабости и повышенной до 37-38°С температуры спустя 2-6 недель после перенесенного инфаркта говорит о развитии синдрома Дресслера. При этом осложнении боль стихает самостоятельно спустя несколько дней, температура также постепенно нормализуется. Помочь пациенту поправиться может аспирин, другие НПВС, глюкокортикостероидные гормоны.
Психические нарушения
Преходящие нарушения психики при инфаркте – не редкость, особенно когда речь идет о первых двух неделях после него и о пациентах старше 60 лет.
Больные могут вести себя неадекватно: эпизоды подавленности сменяются эйфорией, во время которой человек возбужден, много говорит, пытается вставать и ходить по палате. Иногда на первый взгляд легкое психическое нарушение может превратиться в делирий с помутнением сознания и возникновением галлюцинаций. Если человеку не помочь в этот период, в дальнейшем у него могут развиться фобии, неврозы и нарушения сна.
Эрозии и язвы желудка и кишечника
В первые 10 суток с момента развития инфаркта миокарда могут появляться различные по интенсивности боли в животе, сопровождающиеся жидким стулом, реже – рвотой кофейной гущей или дегтеобразным черным жидким калом. В этой ситуации нужно искать язвенное поражение пищеварительного тракта и назначать противоязвенную терапию.
Поздние осложнения инфаркта миокарда
Хроническая сердечная недостаточность (ХСН)
Гибель части сердечной мышцы может приводить к развитию ХСН – состояния, при котором работающее сердце не может обеспечить полноценное кровообращение и кровоснабжение органов и тканей.
Классическими признаками сердечной недостаточности являются сердцебиение и одышка при нагрузке, отеки на ногах. С помощью фармпрепаратов обычно удается уменьшить проявления ХСН. Также благотворное влияние может оказать лечебная физкультура.
Аневризма левого желудочка
Аневризма является патологическим мешковидным выбуханием стенки сердца. Обычно она возникает в инфарктной зоне у пациентов с обширным поражением сердечной мышцы.
Аневризма проявляет себя симптомами сердечной недостаточности. Она может приводить к опасным для жизни аритмиям, развитию тромбов в сердце и дальнейшим тромбоэмболиям. Многим пациентам с аневризмой левого желудочка необходимо хирургическое лечение.
Нарушения ритма и проводимости
 Инфаркт миокарда способен приводить к различным аритмиям и нарушениям проводимости, от не опасных для здоровья до смертельных.
Инфаркт миокарда способен приводить к различным аритмиям и нарушениям проводимости, от не опасных для здоровья до смертельных.
Если есть вероятность, что аритмия приведет к гибели человека, пациенту могут установить кардиостимулятор-дефибриллятор, который реагирует на внезапное нарушение ритма и восстанавливает нормальную работу сердца. В других случаях (фибрилляция предсердий) проводится восстановление собственного синусового ритма либо поддерживается оптимальная частота сердечных сокращений.
Внутрисердечные блокады также очень разнообразны. Одни требуют установки искусственного водителя ритма – специального прибора, задающего сердцу правильный ритм сокращений, а для лечения других достаточно лекарственной терапии.
Нарушения сна и осложнения после инфаркта миокарда
Расстройства сна всегда негативно сказываются на качестве нашей жизни: с бодростью мы теряем жизненный тонус и силы. Кроме того, нарушения сна могут становиться серьезной угрозой здоровью и даже жизни человека, в особенности у тех из нас, кто перенес острый инфаркт миокарда.
Такое, казалось бы, безобидное явление, как храп, встречается как минимум у 30% людей, страдающих ишемической болезнью сердца, и является симптомом грозного заболевания – синдрома ночного апноэ. При этом синдроме остановки дыхания в ночное время, когда человек спит, приводят к острому кислородному голоданию сердечной мышцы и провоцируют развитие инфаркта – как первого, так и повторных. Вероятность повторения сердечно-сосудистой катастрофы у людей, имеющих синдром ночного апноэ, увеличивается впятеро! Но это – только в том случае, если синдром ночного апноэ остается нелеченным.
Терапия данного заболевания уже давно разработана, она эффективна уже с первых дней и полностью устраняет дыхательные паузы у спящего человека. Если вы храпите, и тем более если вы перенесли инфаркт, вам следует пройти диагностику в сомнологическом центре и получить квалифицированную помощь. Сделать это вы можете, обратившись отделение медицины сна санатория «Барвиха». Врач подберет действенную схему лечения синдрома ночного апноэ и поможет устранить любые другие расстройства сна при их наличии. При этом вероятность как первого, так и повторного инфаркта миокарда снизится во много раз.
pНе секрет, что пациенты, уже перенесшие один инфаркт, имеют довольно высокие шансы на повторение случившегося. Повторные инфаркты опаснее тех, что случились впервые. Это объясняется тем, что еще после первого события произошло рубцевание сердечной мышцы, и компенсаторные возможности организма стали меньше. К тому же, после первичного инфаркта нередко происходит гибель большого числа болевых рецепторов в сердце, болевая чувствительность снижается и из-за атеросклероза сосудов головного мозга. Эти изменения приводят к тому, что человек остается «на ногах» во время состояния, приближающего его к новому инфаркту – он просто не понимает, что с ним происходит что-то плохое. Он продолжает получать физические нагрузки и испытывать эмоциональные стрессы, а последние могут с большой вероятностью привести к повторению болезни, увеличению зоны инфаркта, развитию нарушений ритма сердца и другим осложнениям, иногда не совместимым с жизнью.
Больше интересных статей на эту тему:
Осложнения инфаркта миокарда
Прогноз больных ИМ определяется осложнениями, которые развиваются на ранних и поздних этапах течения заболевания. Ранние осложнения развиваются в острейшем и остром периоде ИМ. К поздним осложнениям обычно относят осложнения, развивающиеся в подостром и постинфарктном периодах течения заболевания. К ранним осложнениям ИМ относятся:
Острая сердечная недостаточность;
Информация, релевантная «Осложнения инфаркта миокарда»
Введение Причины инфаркта миокарда Симптомы инфаркта миокарда Формы инфаркта Факторы развития инфаркта миокарда Профилактика инфаркта миокарда Вероятность развития осложнения инфаркта миокарда Осложнения инфаркта миокарда Диагностика острого инфаркта миокарда Неотложная помощь при инфаркте миокарда Помощь до приезда «Скорой помощи» при инфаркте миокарда Реанимировать должен уметь
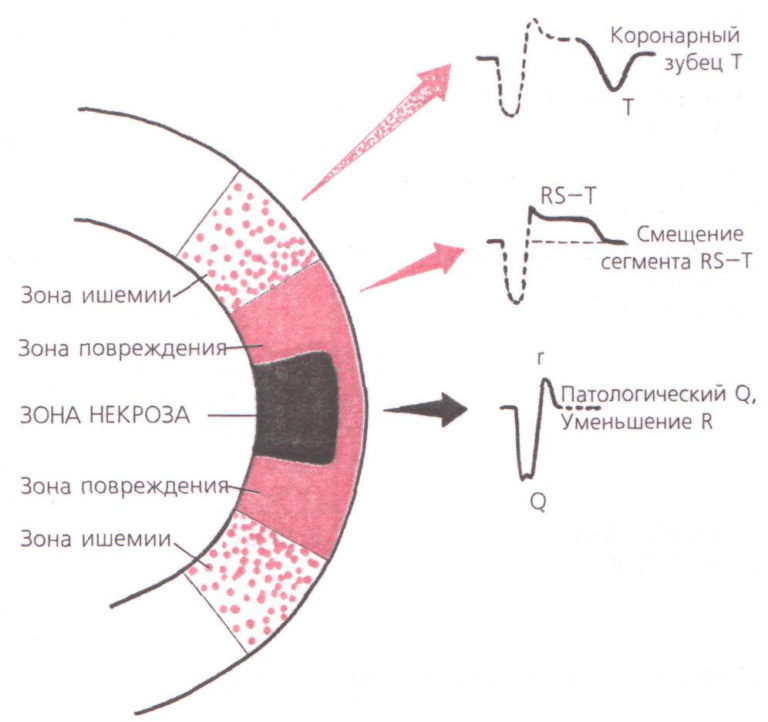
Одной из ключевых тем в электрокардиографии является диагностика инфаркта миокарда. Рассмотрим эту важнейшую тему в следующем порядке: 1. Электрокардиографические признаки инфаркта миокарда. 2. Локализация инфаркта. 3. Стадии инфаркта. 4. Разновидности инфарктов
Инфаркт миокарда опасен во многом, своей непредсказуемостью и осложнениями. Развитие осложнений инфаркта миокарда зависит от нескольких важных факторов: 1. величины повреждения сердечной мышцы, чем больще по площади поражен миокард, тем выраженне осложнения; 2. локализации зоны повреждения миокарда (передняя, задняя, боковая стенка левого желудочка и др.), в большинстве случаев встречается
По своей сути инфаркты миокарда делятся на две большие группы: крупноочаговые и мелкоочаговые. Это деление ориентировано не только на объем некротизированной мышечной массы, но и на особенности кровоснабжения миокарда. Рис. 96. Особенности кровоснабжения миокарда Питание мышцы сердца осуществляется по коронарным артериям, анатомически расположенным под эпикардом. По
Рис. 99. Интрамуральный инфаркт миокарда При этой разновидности инфаркта существенно не изменяется вектор возбуждения миокарда, излившийся из некротизированных клеток калий не достигает эндокарда или эпикарда и не формирует токов повреждения, способных отобразиться на ЭКГ ленте смещением сегмента S-Т. Следовательно, из известных нам ЭКГ признаков инфаркта миокарда остался
Приведенное выше перечисление ЭКГ признаков инфаркта миокарда позволяет уяснить принцип определения его локализации. Итак, инфаркт миокарда локализован в тех анатомических областях сердца, в отведениях от которых регистрируются 1, 2, 3 и 5-й признаки; 4-й признак играет роль
Осложнения инфаркта миокарда преимущественно возникают при обширном и глубоком (трансмуральном) повреждении сердечной мышцы. Известно, что инфаркт представляет собой некроз (омертвление) определенной зоны миокарда. При этом мышечная ткань, со всеми присущими ей свойствами (сократимость, возбудимость, проводимость и пр.), преобразуется в соединительную ткань, которая может выполнять только роль
Рис. 97. Крупноочаговые инфаркты миокарда На приведенном рисунке видно, что регистрирующий электрод А, расположенный над областью трансмурального инфаркта, не запишет зубец R, поскольку вся толща миокарда погибла и вектора возбуждения здесь нет. Электрод А зарегистрирует только патологический зубец Q (отображение вектора противоположной стенки). В случае субэпикардиального
Факторами риска развития инфаркта миокарда являются: 1. возраст, чем старше становится человек, тем риск возникновения инфаркта у него увеличивается. 2. ранее перенесенный инфаркт миокарда, особенно мелкоочаговый, т.е. не-Q образующий. 3. сахарный диабет является фактором риска развития инфаркта миокарда, т.к. повышенный уровень оказывает дополнительное пагубное действие на сосуды сердца
Рис. 98. Субэндокардиальный инфаркт миокарда При этом инфаркте величина вектора возбуждения миокарда не изменяется, поскольку он берет начало от проводящей системы желудочков, заложенной под эндокардом, и достигает неповрежденного эпикарда. Следовательно, первый и второй ЭКГ признаки инфаркта отсутствуют. Ионы калия при некрозе миокардиоцитов изливаются под эндокард, формируя
Инфаркт миокарда — неотложное состояние, чаще всего вызванное тромбозом коронарной артерии. Риск смерти особенно очень велик в первые 2 часа от его начала и очень быстро снижается когда пациент поступает в отделение реанимации и ему проводят растворение тромба, называемое тромболизисом или коронарную ангиопластику. Выделяют инфаркт миокарда с патологическим зубцом Q и без него. Как правило,
Помимо типичной, характерной для инфаркта резкой раздирающей боли за грудиной, выделяют еще несколько форм инфаркта, которая может маскироваться под другие заболевания внутренних органов или никак себя не проявлять. Такие формы называют атипичными. Давайте в них раберемся. Гастритический вариант инфаркта миокарда. Проявляется как выраженная боль в надчревной области и напоминает обострение
Острый инфаркт миокарда диагностируется на основании 3-х основных критериев: 1. характерная клиническая картина – при инфаркте миокарда возникает сильная, часто раздирающая, боль в области сердца или за грудиной, отдающая в левую лопатку, руку, нижнюю челюсть. Боль продолжается более 30 минут, при приеме нитроглицерина полностью не проходит и лишь не надолго уменьшается. Появляется чувство
Иногда при регистрации ЭКГ у пациентов во время ангинозного приступа или тотчас после него, на электрокардиограмме определяются признаки, свойственные острой или подострой стадии инфаркта миокарда, а именно - горизонтальный подъем сегмента S-Т выше изолинии. Однако этот подъем сегмента сохраняется секунды или минуты, электрокардиограмма быстро возвращается к нормальной в отличие от инфаркта
Больной инфарктом миокарда госпитализируется кардиореанимационной бригадой Скорой помощи в специализированное отделение. В малых городах и сельской местности госпитализация осуществляется машиной Скорой помощи или медицинским транспортом в близлежащее кардиологическое или терапевтическое отделение больницы, имеющей блок интенсивной терапии. В блоке (отделении) интенсивной терапии купируются
Итак, об инфаркте. Чаще всего инфаркт поражает людей, страдающих от недостатка двигательной активности на фоне психоэмоциональной перегрузки. Но «бич ХХ века» может сразить и людей с хорошей физической подготовкой, даже молодых. Основными причинами, способствующими возникновению инфаркта миокарда, являются: переедание, неправильное питание, избыток в пище животных жиров, недостаточная
Согласно номенклатуре ВОЗ, в рамках ИБС выделяются рубрики:первичная остановка кровообращения, аритмии и блокады сердца, стенокардия, инфаркт миокарда, застойная сердечная недостаточность. Аритмии и блокады сердца, сердечная недостаточность рассмотрены ранее. В данном разделе представлены материалы по рубрикам: первичная остановка кровообращения, стенокардия, инфаркт
Периоперационные осложнения и летальность могут быть сопряжены с предоперационным состоянием больного, хирургическим вмешательством и анестезией. Классификация ASA позволяет количественно оценить риск периоперационных осложнений в зависимости от предоперационного состояния больного (глава 1). В некоторых исследованиях предпринимались попытки количественной оценки риска в зависимости от отдельных
Последовательное изменение ЭКГ при инфаркте миокарда в зависимости от стадии этого заболевания строго закономерно (см. гл. VII.3). Однако в практике иногда возникают ситуации, когда ЭКГ признаки острой или подострой стадии инфаркта миокарда сохраняются длительное время и не переходят в стадию рубцевания. Иными словами, на ЭКГ довольно долго регистрируется приподнятость сегмента S-Т выше
Осложнения АГ и основные осложнения, возникающие на фоне гипертонических кризов представлены в таблицах 11 и 12. Таблица 11 ОСЛОЖНЕНИЯ АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИИ 1.Со стороны сердечно-сосудистой системы: стенокардия и инфаркт миокарда, острая сердечная недостаточность /сердечная астма и отек легких/,
В случае поражения артерии, кровоснабжающей синусовый узел, возможно развитие дисфункции синусового узла. Это осложнение более вероятно в том случае, если существовало предшествовавшее поражение синусового узла (часто встречающееся среди пожилых). Синусовая брадикардия, наиболее частая дисфункция синусового узла, обычно не требует лечения, за исключением случаев артериальной гипотензии или ЧСС
Постоянная синусовая тахикардия обычно является угрожающим симптомом, часто свидетельствует о недостаточности левого желудочка низком сердечном выбросе. При отсутствии левожелудочковой недостаточности или другой очевидной причины этот вариант аритмии может ответить на введение b-адреноблокаторов внутривенно или внутрь в зависимости от степени экстренности.
Предсердные аритмии
Предсердные нарушения ритма (предсердная экстрасистолия, мерцательная аритмия и реже трепетание предсердий) развиваются приблизительно у 10 % больных инфарктом миокарда и могут отражать наличие левожелудочковой недостаточности или инфарктом миокарда правого предсердия. Пароксизмальная предсердная тахикардия встречается редко и обычно у больных, имевших подобные эпизоды ранее. Предсердная экстрасистолия обычно протекает доброкачественно, однако считают, что увеличение частоты может приводить к развитию сердечной недостаточности. Частая предсердная экстрасистолия может быть чувствительна к назначению b-адреноблокаторов.
Мерцательная аритмия обычно бывает преходящей, если возникает в первые 24 ч. Факторы риска включают возраст более 70 лет, сердечную недостаточность, перенесенные ранее инфаркты миокарда, обширный предшествующий инфаркт миокарда, инфаркт предсердий, перикардит, гипокалиемию, гипомагниемию, хронические заболевания легких и гипоксию. Применение фибринолитических средств снижает вероятность развития данного осложнения. Повторяющиеся пароксизмы мерцательной аритмии - плохой прогностический фактор, увеличивающий риск системных эмболии.
При мерцательной аритмии обычно назначают гепарин натрия, поскольку существует риск системных эмболии. Внутривенное введение b-адреноблокаторов (например, атенолол от 2,5 до 5,0 мг в течение 2 мин до достижения к полной дозы 10 мг за 10-15 мин, метопролол от 2 до 5 мг каждые 2-5 мин до полной дозы 15 мг за 10-15 мин) замедляет частоту желудочковых сокращений. Необходим тщательный контроль ЧСС и АД. Лечение прекращают при выраженном снижении ЧСС или систолическом АД QRS, можно рассматривать внутривенное введение верапамила или дилтиазема. Последний препарат можно назначать в виде внутривенных введений для поддержания нормальной ЧСС длительное время.
Если мерцательная аритмия нарушает системную циркуляцию (например, приводя к развитию левожелудочковой недостаточности, артериальной гипотензии или боли в груди), показана экстренная кардиоверсия. В случае повторения мерцательной аритмии после кардиоверсии следует рассмотреть возможность внутривенного введения амиодарона.
При трепетании предсердий ЧСС контролируют так же, как и при мерцательной аритмии, однако не вводят гепарин натрия.
Из наджелудочковых тахиаритмии (если не учитывать синусовую тахикардию) в остром периоде инфаркта миокарда чаще всего наблюдается мерцание предсердий - у 10-20% больных. Все остальные варианты наджелудочковых тахикардии при инфаркте миокарда встречаются очень редко. При необходимости проводятся стандартные лечебные мероприятия.
Ранняя мерцательная аритмия (в первые сутки инфаркта миокарда), как правило, носит преходящий характер, ее возникновение связывают с ишемией предсердий и эпистенокардическим перикардитом. Возникновение мерцательной аритмии в более поздние сроки в большинстве случаев является следствием растяжения левого предсердия у больных с дисфункцией левого желудочка (аритмия сердечной недостаточности). При отсутствии заметных нарушений гемодинамики мерцание предсердий не требует проведения лечебных мероприятий. При наличии выраженных нарушений гемодинамики методом выбора является проведение неотложной электрической кардиоверсии. При более стабильном состоянии возможны 2 варианта ведения больных: (1) урежение ЧСС при тахисистолической форме в среднем до 70 в мин с помощью в/в введения бета-блокаторов, дигоксина, верапамила или дилтиазема; (2) попытка восстановления синусового ритма с помощью в/в введения амиодарона или соталола. Преимуществом второго варианта является возможность достижения восстановления синусового ритма и одновременно быстрое урежение ЧСС в случае сохранения мерцания предсердий. У больных с явной сердечной недостаточностью выбор проводится между двумя препаратами: дигоксин (в/в введение около 1 мг дробными дозами) илиамиодарон (в/в 150-450 мг). Всем больным с мерцанием предсердий показано в/в введение гепарина.
Брадиаритмии
Нарушение функции синусового узла и атриовентрикулярные блокады чаще наблюдаются при инфаркте миокарда нижней локализации, особенно в первые часы. Синусовая брадикардия редко представляет какие-либо проблемы. При сочетании синусовой брадикардии с выраженной гипотонией («синдром брадикардии-гипотонии») используют внутривенное введение атропина.
Атриовентрикулярные (АВ) блокады также чаще регистрируются у больных с нижним инфарктом миокарда.
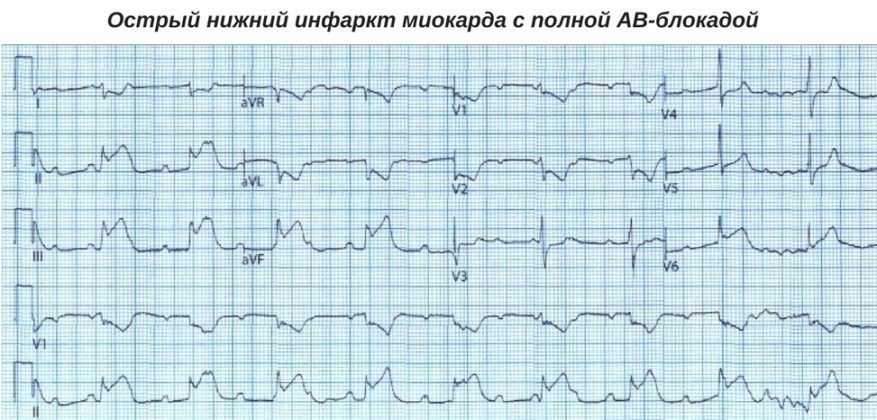
На ЭКГ отмечаются признаки острого коронарного синдрома с подъемом сегмента STII, III, aVF (в отведенииях I, aVL, V1-V5 отмечается реципрокная депрессия сегмента ST). У больного полная АВ-блокада, ритм АВ-соединения с частотой 40 в мин.
Частота возникновения АВ-блокады П-Ш степени при нижнем инфаркте миокарда достигает 20%, а если имеется сопутствующий инфаркт миокарда правого желудочка - АВ-блокада отмечается у 45-75% больных. АВ-блокада при инфаркте миокарда нижней локализации, как правило, развивается постепенно: сначала удлинение интервала PR, затем АВ-блокада II степени типа I (Мобитц-1, периодика Самойлова-Венкебаха) и только после этого - полная АВ-блокада. Даже полная АВ-блокада при нижнем инфаркте миокарда почти всегда носит преходящий характер и продолжается от нескольких часов до 3-7 сут (у 60% больных - менее 1 сут). Однако возникновение АВ-блокады является признаком более выраженного поражения: госпитальная летальность при неосложненном нижнем инфаркте миокарда составляет 2-10%, а при возникновении АВ-блокады достигает 20% и более. Причиной смерти при этом является не сама АВ-блокада, а сердечная недостаточность, вследствие более обширного поражения миокарда.
На ЭКГ регистрируется подъем сегмента ST в отведениях II, III, aVF и в V1-V3. Подъем сегмента ST в отведениях V1-V3 является признаком вовлечения правого желудочка. В отведениях I, aVL, V4-V6 отмечается реципрокная депрессия сегмента ST. У больного полная АВ-блокада, ритм АВ-соединения с частотой 30 в мин (в предсердиях синусовая тахикардия с частотой 100/мин).
У больных с нижним инфарктом миокарда при возникновении полной АВ-блокады выскальзывающий ритм из АВ-соединения, как правило, обеспечивает полную компенсацию, существенных нарушений гемодинамики обычно не отмечается. Поэтому лечения в большинстве случаев не требуется. При резком снижении ЧСС - менее 40 в мин и возникновении признаков недостаточности кровообращения используют в/в введение атропина (по 0,75-1,0 мг, при необходимости повторно, максимальная доза составляет 2-3 мг). Представляют интерес сообщения об эффективности в/в введения аминофиллина (эуфиллина) при АВ-блокадах, резистентных к атропину («атропин-резистентные» АВ-блокады). В редких случаях может потребоваться инфузия бета-2-стимуляторов: адреналина, изопротеренола, алупента, астмопента или ингаляция бета-2-стимуляторов. Необходимость в проведении электрокардиостимуляции возникает крайне редко. Исключение представляют случаи нижнего инфаркта миокарда с вовлечением правого желудочка, когда при правожелудочковой недостаточности в сочетании с выраженной гипотонией для стабилизации гемодинамики может потребоваться проведение двухкамерной электростимуляции, т.к. при инфаркте миокарда правого желудочка очень важно сохранение систолы правого предсердия.
При инфаркте миокарда передней локализации АВ-блокада II-III степени развивается только у больных с очень массивным поражением миокарда. При этом АВ-блокада происходит на уровне системы Гиса-Пуркинье. Прогноз у таких больных очень плохой - смертность достигает 80-90% (как при кардиогенном шоке). Причиной смерти является сердечная недостаточность, вплоть до развития кардиогенного шока или вторичная фибрилляция желудочков.
Предвестниками возникновения АВ-блокады при переднем инфаркте миокарда являются: внезапное появление блокады правой ножки пучка Гиса, отклонение электрической оси и удлинение интервала PR. При наличии всех трех признаков вероятность возникновения полной АВ-блокады составляет около 40%. В случаях возникновения этих признаков или регистрации АВ-блокады II степени типа II (Мобитц-II) показано профилактическое введение стимуляционного зонда-электрода в правый желудочек. Средством выбора для лечения полной АВ-блокады на уровне ветвей пучка Гиса с медленным идиовентрикулярным ритмом и гипотонией является временная электрокардиостимуляция. При отсутствии кардиостимулятора используют инфузию адреналина (2-10 мкг/мин), возможно применение инфузии изадрина, астмопента или сальбутамола со скоростью, обеспечивающей достаточное увеличение ЧСС. К сожалению, даже в случаях восстановления АВ-проводимости прогноз у таких больных остается неблагоприятным, летальность значительно повышена как во время пребывания в стационаре, так и после выписки (по некоторым данным, летальность в течение первого года достигает 65%). Правда, в последние годы появились сообщения, что после выписки из стационара факт преходящей полной АВ-блокады уже не влияет на отдаленный прогноз больных с передним инфарктом миокарда.
Нарушения проводимости
Блокада типа Мобитц I (блокада Венкебаха, прогрессирующее удлинение интервала PR) часто развивается при нижнедиафрагмальном инфаркте миокарда; она редко прогрессирует. Блокада типа Мобитц II (редкие сокращения) обычно указывает на наличие массивного переднего инфаркта миокарда, так же как и полная атриовентрикулярная блокада с широкими комплексами QRS (предсердные импульсы не достигают желудочков), но оба типа блокад встречаются нечасто. Частота полных (III степени) АВ-блокад зависит от локализации инфаркта. Полная АВ-блокада встречается у 5-10 % больных с нижним инфарктом миокарда и обычно бывает преходящей. Она возникает менее чем у 5 % пациентов с неосложненным передним инфарктом миокарда, но до 26 % при таком же виде инфаркта миокарда, сопровождающегося блокадой правой или задней ветви левой ножек пучка Гиса.
Блокада типа Мобитц I обычно не требует лечения. В случае развития истинной блокады типа Мобитц II низкой ЧСС или при АВ-блокаде с редкими широкими комплексами QRS применяют временный кардиостимулятор. Можно использовать внешний кардиостимулятор до имплантации временного кардиостимулятора. Несмотря на то что введение изопротеренола может временно восстановить ритм и ЧСС, этот подход не используют, поскольку происходит увеличение потребности миокарда в кислороде и риска развития аритмий. Атропин в дозе 0,5 мг каждые 3-5 мин до достижения полной дозы 2,5 мг можно назначить при наличии АВ-блокады с узким желудочковым комплексом и небольшой ЧСС, но он не рекомендован при АВ-блокаде с впервые возникшим широким желудочковым комплексом.
Желудочковые аритмии
Чаще всего при инфаркте миокарда отмечается желудочковая экстрасистолия.
До недавнего времени желудочковой экстрасистолии при инфаркте миокарда придавали очень большое значение. Популярной была концепция так называемых «предупреждающих аритмий», согласно которой желудочковые экстрасистолы высоких градаций (частые, полиморфные, групповые и ранние - типа «R на Т») являются предвестниками фибрилляции желудочков, а лечение желудочковых экстрасистол должно способствовать снижению частоты возникновения фибрилляции. Концепция «предупреждающих аритмий» не подтвердилась. В настоящее время установлено, что экстрасистолы, возникающие при инфаркте миокарда, сами по себе безопасны (их даже называют «косметической аритмией») и не являются предвестниками фибрилляции желудочков. А самое главное - лечение экстрасистолии не влияет на частоту возникновения фибрилляции желудочков.
В рекомендациях Американской кардиологической ассоциации по лечению острого инфаркта миокарда (1996 г.) было специально подчеркнуто, что регистрация желудочковых экстрасистол и даже неустойчивой желудочковой тахикардии (включая полиморфную желудочковую тахикардию, продолжительностью до 5 комплексов) не является показанием для назначения антиаритмических препаратов(!). Отрицательное прогностическое значение имеет выявление частых желудочковых экстрасистол через 1-1,5 сут от начала инфаркта миокарда, т.к. в этих случаях желудочковые экстрасистолы являются «вторичными» и, как правило, возникают вследствие обширного поражения и выраженной дисфункции левого желудочка («маркеры дисфункции левого желудочка»).
Неустойчивая желудочковая тахикардия
Неустойчивой желудочковой тахикардией называют эпизоды желудочковой тахикардии, продолжительностью менее 30 с («пробежки» тахикардии), не сопровождающиеся нарушениями гемодинамики. Многие авторы неустойчивую желудочковую тахикардию так же, как и желудочковую экстрасистолию, относят к «косметическим аритмиям» (их называют «энтузиастическими» выскальзывающими ритмами»).
Антиаритмические препараты назначают только при очень частых, обычно групповых экстрасистолах и неустойчивой желудочковой тахикардии, если они вызывают нарушения гемодинамики с возникновением клинических симптомов или субъективно очень плохо переносится больными. Клиническая ситуация при инфаркте миокарда очень динамична, аритмии часто носят преходящий характер, и очень трудно провести оценку эффективности лечебных мероприятий. Тем не менее в настоящее время рекомендуется избегать применения антиаритмических препаратов класса I (за исключением лидокаина), а при наличии показаний для антиаритмической терапии предпочтение отдается бета-блокаторам, амиодарону и, возможно, соталолу.
Лидокаин вводят внутривенно - 200 мг в течение 20 мин (обычно повторными болюсами по 50 мг). При необходимости проводят инфузию со скоростью 1-4 мг/мин. При отсутствии эффекта от лидокаина, чаще применяют бета-блокаторы или амиодарон. В России в настоящее время наиболее доступным бета-блокатором для внутривенного введения является пропранолол (обзидан). Обзидан при инфаркте миокарда вводят со скоростью 1 мг в течение 5 мин. Доза обзидана при в/в введении составляет от 1 до 5 мг. При наличии эффекта переходят на прием бета-блокаторов внутрь. Амиодарон (кордарон) вводят внутривенно медленно в дозе 150-450 мг. Скорость введения амиодарона при длительной инфузии составляет 0,5-1,0 мг/мин.
Устойчивая желудочковая тахикардия
Частота возникновения устойчивой желудочковой тахикардии (тахикардия, которая не проходит спонтанно) в остром периоде инфаркта миокарда достигает 15%. В случае возникновения выраженных нарушений гемодинамики (сердечная астма, гипотония, потеря сознания) методом выбора является проведение электрической кардиоверсии разрядом 75-100 Дж. При более стабильном состоянии гемодинамики прежде всего применяют лидокаин или амиодарон. В нескольких исследованиях показано преимущество амиодарона перед лидокаином в купировании желудочковых тахиаритмий. Если желудочковая тахикардия продолжается, то при сохранении стабильной гемодинамики можно продолжить эмпирический подбор терапии, например, оценить эффект в/в введения обзидана, соталола, магния сульфата или провести плановую электрическую кардиоверсию.
Интервал между введением различных препаратов зависит от состояния больного и при хорошей переносимости тахикардии, отсутствии признаков ишемии и относительно стабильной гемодинамике составляет от 20-30 мин до нескольких часов.
Для лечения полиморфной желудочковой тахикардии типа «пируэт» препаратом выбора является сульфат магния - в/в введение 1-2 г в течение 2 мин (при необходимости повторно) и последующая инфузия со скоростью 10-50 мг/мин. При отсутствии эффекта от сульфата магния у больных без удлинения интервала QT (в синусовых комплексах) оценивают действие бета-блокаторов и амиодарона. При наличии удлинения интервала QT используют электрокардиостимуляцию с частотой около 100/мин. Следует отметить, что у больных с острым инфарктом миокарда даже при удлинении интервала QT в лечение тахикардии типа «пируэт» может быть эффективно применение бета-блокаторов и амиодарона.
Фибрилляция желудочков
Известно, что приблизительно 50% всех случаев фибрилляции желудочков происходят в первый час инфаркта миокарда, 60% - в первые 4 часа, 80% - в первые 12 часов инфаркта миокарда.
Если ускорить вызов врача скорой помощи на 30 мин, можно предотвратить примерно 9% случаев смерти от фибрилляции желудочков за счет своевременной дефибрилляции. Это намного превышает эффект от тромболитической терапии.
Частота возникновения фибрилляции желудочков после поступления больного в блок интенсивной терапии составляет 4,5-7%. К сожалению, в 1-й час поступают менее 20% больных, в течение 2-х часов - около 40%. Расчеты показывают, что если ускорить поступление больных на 30 мин, можно будет спасти от фибрилляции примерно 9 больных из 100. В основном это так называемая первичная фибрилляция желудочков (не связанная с рецидивированием инфаркта миокарда, ишемией и недостаточностью кровообращения).
Единственным эффективным методом лечения фибрилляции желудочков является немедленное проведение электрической дефибрилляции. При отсутствии дефибриллятора реанимационные мероприятия при фибрилляции желудочков практически всегда безуспешны, более того, с каждой минутой снижается вероятность успешной электрической дефибрилляции. Эффективность немедленной электрической дефибрилляции при инфаркте миокарда составляет около 90%.
Прогноз у больных, перенесших первичную фибрилляцию желудочков, как правило, вполне благоприятный и, по некоторым данным, практически не отличается от прогноза у больных с неосложненным инфарктом миокарда. Фибрилляция желудочков, возникающая в более поздние сроки (после первых суток), в большинстве случаев является вторичной и обычно возникает у больных с выраженным поражением миокарда, рецидивирующими инфарктами миокарда, ишемией миокарда или признаками сердечной недостаточности. Следует отметить, что вторичная фибрилляция желудочков может наблюдаться и в течение первых суток инфаркта миокарда. Неблагоприятный прогноз при этом определяется тяжестью поражения миокарда. Частота возникновения вторичной фибрилляции желудочков составляет 2,2-7%, в т. ч. у 60% в первые 12 ч. У 25% больных вторичная фибрилляция желудочков отмечается на фоне мерцания предсердий. Эффективность дефибрилляции при вторичной фибрилляции составляет от 20 до 50%, повторные эпизоды возникают у 50% больных, летальность больных в стационаре составляет 40-50%. Имеются сообщения, что после выписки из стационара наличие в анамнезе даже вторичной фибрилляции желудочков уже не оказывает дополнительного влияния на прогноз.
Проведение тромболической терапии позволяет резко (в десятки раз) снизить частоту возникновения устойчивой желудочковой тахикардии и вторичной фибрилляции желудочков. Реперфузионные аритмии не представляют проблемы, в основном это частые желудочковые экстрасистолы и ускоренный идиовентрикулярный ритм («косметические аритмии») - показатель успешного тромболизиса. Редко возникающие более серьезные аритмии, как правило, хорошо поддаются стандартной терапии.
Сердечная недостаточность
Больные с обширным инфарктом миокарда (по данным ЭКГ или сывороточным маркерам) и нарушением сократительной способности миокарда, АГ или диастолической дисфункцией более склонны к развитию сердечной недостаточности. Клинические проявления зависят от размера инфаркта, увеличения давления наполнения левого желудочкаи степени снижения сердечного выброса. Часто возникают одышка, инспираторные хрипы в нижних отделах легких и гипоксемия.
Сердечная недостаточность при инфаркте миокарда
Основной причиной смерти больных инфарктом миокарда в стационаре является острая сердечная недостаточность: отек легких и кардиогенный шок.
Клиническими проявлениями острой левожелудочковой недостаточности являются одышка, ортопноэ, ощущение нехватки воздуха, вплоть до удушья, повышенная потливость. При объективном обследовании отмечаются бледность, цианоз, увеличение частоты дыхания, нередко набухание шейных вен. При аускультации - разнообразные хрипы в легких (от крепитирующих до влажных крупнопузырчатых), III тон (протодиастолический ритм галопа), систолический шум. В большинстве случаев отмечаются синусовая тахикардия и снижение АД, пульс слабого наполнения или нитевидный.
При инфаркте миокарда используют классификацию острой сердечной недостаточности по Киллипу: I класс - нет застойных явлений, II класс-признаки умеренных застойных явлений: хрипы в нижних отделах легких, выслушивание III тона или умеренная правожелудочковая недостаточность (набухание вен шеи и увеличение печени), III класс - отек легких, IV класс - кардиогенный шок.
Характерные клинические проявления сердечной недостаточности наблюдаются при достаточно выраженной степени недостаточности кровообращения, когда ее «легче диагностировать, чем лечить». Раннее выявление сердечной недостаточности по клиническим признакам представляет очень трудную задачу (клинические проявления на ранних стадиях неспецифичны и не очень точно отражают состояние гемодинамики). Синусовая тахикардия может быть единственным признаком компенсированной недостаточности кровообращения (компенсация за счет синусовой тахикардии). К группе больных с повышенным риском возникновения недостаточности кровообращения относятся больные с распространенным инфарктом миокарда передней локализации, с повторным инфарктом миокарда, с АВ-блокадами II-III степени при наличии нижнего инфаркта миокарда (или с признаками вовлечения правого желудочка, с выраженной депрессией сегмента ST в передних отведениях), больные с мерцательной аритмией или выраженными желудочковыми аритмиями, нарушениями внутрижелудочковой проводимости.
Идеальным считается всем больным с повышенным риском или начальными признаками сердечной недостаточности проводить инвазивное мони-торирование гемодинамики. Для этой цели удобнее всего использовать «плавающие» катетеры Сван-Ганца. После введения катетера в легочную артерию измеряют так называемое «заклинивающее» давление в ветвях легочной артерии или диастолическое давление в легочной артерии. Используя метод термодилюции, можно вычислить сердечный выброс. Применение инвазивного контроля гемодинамики значительно облегчает выбор и проведение лечебных мероприятий при острой сердечной недостаточности. Для обеспечения адекватной гемодинамики у больных с острым инфарктом миокарда диастолическое давление в легочной артерии (отражает давление заполнения левого желудочка) должно быть в пределах от 15 до 22 мм рт. ст. (в среднем около 20 мм). Если диастолическое давление в легочной артерии (ДДЛА) менее 15 мм рт. ст. (или даже в пределах от 15 до 18 мм) - причиной недостаточности кровообращения или фактором, способствующим ее появлению, может быть гиповолемия. В этих случаях на фоне введения жидкости (плазмозамещающих растворов) отмечается улучшение гемодинамики и состояния больных. При кардиогенном шоке отмечается снижение сердечного выброса (сердечный индекс меньше 1,8-2,0 л/мин/м 2) и повышение давления заполнения левого желудочка (ДДЛА больше 15-18 мм рт. ст., если нет сопутствующей гиповолемии). Однако ситуация, при которой имеется возможность инвазивного контроля гемодинамики для большинства учреждений практического здравоохранения (тем более в условиях скорой помощи), действительно является идеальной, т.е. такой, которой не существует в действительности.
При умеренно выраженной сердечной недостаточности, клинически проявляющейся небольшой одышкой, крепитирующими хрипами в нижних отделах легких, при нормальном или слегка повышенном АД используют нитраты (нитроглицерин под язык, нитраты внутрь). На этом этапе очень важно не «перелечить», т.е. не вызвать чрезмерного снижения давления заполнения левого желудочка. Используют назначение малых доз ингибиторов АПФ, реже применяют фуросемид (лазикс). У нитратов и ингибиторов АПФ есть преимущество перед диуретиками - они снижают преднагрузку без уменьшения ОЦК.
Последовательность лечебных мероприятий при появлении клинических признаков сердечной астмы или отека легких:
- ингаляция кислорода,
- нитроглицерин (под язык повторно или в/в),
- морфин (в/в по 2-5 мг),
- лазикс (в/в по 20-40 мг и более),
- дыхание с положительным давлением на выдохе,
- искусственная вентиляция легких.
Даже при развернутой клинической картине отека легких после сублингвального приема 2-3 таблеток нитроглицерина может быть заметный положительный эффект уже через 10 мин. Вместо морфина можно использовать другие наркотические анальгетики и/или реланиум. Лазикс (фуросемид) при отеке легких у больных с инфарктом миокарда используют в последнюю очередь, осторожно, начиная с 20 мг, если сохраняется выраженная одышка, при необходимости увеличивая дозу в 2 раза при каждом повторном введении. При отеке легких у больных с инфарктом миокарда, как правило, нет задержки жидкости, поэтому при передозировке лазикса может развиться выраженная гиповолемия и гипотония.
В некоторых случаях достаточно применения только одного из препаратов (чаще всего нитроглицерина), иногда приходится вводить все 3 препарата почти одновременно, не дожидаясь появления эффекта от каждого средства в отдельности. Ингаляцию кислорода проводят с увлажнением, пропуская через стерильную воду или спирт. При выраженном пенообразовании можно проколоть трахею тонкой иглой и ввести 2-3 мл 96° спирта.
При возникновении отека легких на фоне повышенного АД лечебные мероприятия почти такие же, как и при нормальном АД. Однако при резком повышении АД или сохранении высокого АД, несмотря на введение нитроглицерина, морфина и лазикса, дополнительно используют дроперидол, пентамин, инфузию нитропруссида натрия.
Отек легких на фоне снижения АД - особенно тяжелое состояние. Это кардиогенный шок с преобладанием симптомов застоя в легких. В этих случаях нитроглицерин, морфин и лазикс применяют в уменьшенных дозах на фоне инфузии инотропных и вазопрессорных препаратов: добутамин, допамин или норадреналин. При незначительном снижении АД (около 100 мм рт. ст.) можно начать с инфузии добутамина (с 200 мкг/мин, при необходимости повышая скорость введения до 700-1000 мкг/мин). При более резком снижении АД используют допамин (150-300 мкг/мин). При еще более выраженном снижении АД (менее 70 мм рт. ст.) показано введение норадреналина (с 2-4 мкг/мин до 15 мкг/мин) или проведение внутриаортальной баллонной контрпульсации. Глюкокортикоидные гормоны при кардиогенном отеке легких не показаны.
Лечение зависит от степени тяжести. При умеренно выраженной сердечной недостаточности назначают петлевые диуретики (например, фуросемид от 20 до 40 мг внутривенно 1 раз в день) для уменьшения давления заполнения желудочков, и этого часто бывает достаточно. В тяжелых случаях используют вазодилататоры (например, внутривенное введение нитроглицерина) для уменьшения пред- и постнагрузки; во время лечения часто измеряют давление заклинивания легочной артерии путем катетеризации правых камер сердца (с использованием катетера Суона-Ганца). Ингибиторы АПФ используют до тех пор, пока систолическое АД остается выше 100 мм рт. ст. Для начала терапии предпочтительнее назначение ингибиторов АПФ короткого действия в малых дозах (например, каптоприл по 3,125-6,25 мг каждые 4-6 ч, увеличивая дозу по переносимости). Как только максимальная доза достигнута (максимум для каптоприла составляет 50 мг 2 раза в день), назначают ингибитор АПФ более длительного действия (например, фозиноприл, лизиноприл, рамиприл) на продолжительное время. Если сердечная недостаточность сохраняется на уровне II функционального класса по NYHA либо более высокого класса, необходимо добавить антагонисты альдостерона (например, эплеренон или спиронолактон). При тяжелой сердечной недостаточности применяют внутриартериальную баллонную контр-пульсацию для обеспечения временной гемодинамической поддержки. В тех случаях, когда невозможно выполнить реваскуляризацию или хирургическую коррекцию, рассматривают вопрос о пересадке сердца. Долговременные левожелудочковые или бивентрикулярные имплантируемые устройства можно использовать до трансплантации; если пересадка сердца невозможна, эти вспомогательные устройства иногда применяет в качестве постоянного метода лечения. Иногда использование таких устройств приводит к восстановлению функций желудочков, и устройство может быть удалено через 3-6 мес.
Если сердечная недостаточность приводит к развитию гипоксемии, назначают ингаляции кислорода через носовые катетеры (для поддержания раО на уровне приблизительно 100 мм рт. ст.). Это может способствовать оксигенации миокарда и ограничению зоны ишемии.
Поражения папиллярных мышц
Функциональная недостаточность папиллярных мышц возникает приблизительно у 35 % больных в течение первых нескольких часов инфаркта. Ишемия папиллярных мышц приводит к неполному смыканию створок митрального клапана, что затем проходит у большинства больных. Однако у некоторых пациентов появление рубцов в папиллярных мышцах или свободной стенке сердца приводит к постоянной митральной регургитации. Функциональная недостаточность папиллярных мышц проявляется поздним систолическим шумом и обычно исчезает без лечения.
Разрыв папиллярной мышцы наиболее часто возникает при нижнезаднем инфаркте миокарда, связанном с окклюзией правой венечной артерии. Это приводит к появлению острой выраженной митральной регургитации. Разрыв папиллярной мышцы характеризуется внезапным появлением громкого голосистолического шума и дрожания на верхушке, обычно с отеком легкого. В некоторых случаях, когда регургитация не вызывает интенсивной аускультативной симптоматики, но клинически возникает подозрение на это осложнение, выполняют эхокардиографию. Эффективный метод лечения - пластика или замена митрального клапана.
Разрыв миокарда
Разрыв межжелудочковой перегородки или свободной стенки желудочка происходит у 1 % больных с острым инфарктом миокарда и становится причиной 15 % госпитальной летальности.
Разрыв межжелудочковой перегородки, тоже будучи редким осложнением, встречается в 8-10 раз чаще, чем разрыв папиллярной мышцы. Разрыв межжелудочковой перегородки характеризуется внезапным появлением громкого систолического шума и дрожания, определяемых на уровне от середины до верхушки сердца, вдоль левого края грудины на уровне третьего и четвертого межреберных промежугков, сопровождается артериальной гипотензией с признаками недостаточности левого желудочкаили без них. Диагноз может быть подтвержден при использовании катетеризации баллонным катетером и сравнении сатурации О2 или рО2 в правом предсердии, правом желудочкеи отделах легочной артерии. Существенное увеличение рО2 в правом желудочке диагностически значимо, как и данные допплеровской эхокардиографии. Лечение хирургическое, оно должно быть отсрочено на 6 нед после инфаркта миокарда, поскольку необходимо максимальное заживление поврежденного миокарда. Если сохраняется выраженная гемодинамическая нестабильность, проводят более раннее хирургическое вмешательство, несмотря на высокий риск смертности.
Частота разрывов свободной стенки желудочка увеличивается с возрастом, чаще такой разрыв происходит у женщин. Это осложнение характеризуется внезапным падением артериального давления с сохранением синусового ритма и (часто) признаками тампонады сердца. Хирургическое лечение редко бывает успешным. Разрыв свободной стенки почти всегда бывает фатальным.
Аневризма желудочка
Ограниченное выбухание стенки желудочка, чаще левого, может происходить в зоне обширного инфаркта миокарда. Аневризма желудочка часто встречается при больших трансмуральных инфарктов миокарда (обычно передних). Аневризма может развиваться через несколько дней, недель или месяцев после инфаркта миокарда. Разрыв аневризм происходит редко, однако они могут приводить к рецидивирующим желудочковым аритмиям, низкому сердечному выбросу и пристеночному тромбозу с системной эмболией. Аневризму желудочков подозревают, когда выявляются парадоксальные движения в прекардиальной области. ЭКГ демонстрирует постоянный подъем сегмента ST, а рентгенологическое исследование грудной клетки выявляет характерную выпуклость сердечной тени. Для подтверждения диагноза и выявления тромбов выполняют эхокардиографию. При наличии левожелудочковой недостаточности или аритмии можно назначить хирургическое иссечение. Применение ингибиторов АПФ во время острого инфаркта миокарда уменьшает ремоделирование миокарда и может снижать частоту развития аневризм.
Псевдоаневризма представляет собой неполный разрыв свободной стенки левого желудочка, ограничивающийся перикардом. Псевдоаневризмы почти всегда содержат тромбы и часто разрываются полностью. Лечение проводят хирургическим путем.
Артериальная гипотензия и кардиогенный шок
Артериальная гипотензия может быть обусловлена уменьшенным наполнением желудочков или снижением силы сокращения вследствие обширного инфаркта миокарда. Значимую артериальную гипотензию (систолическое АД
Уменьшение наполнения левого желудочканаиболее часто вызвано уменьшенным венозным возвратом, обусловленным гиповолемией, особенно у больных, получающих интенсивную терапию петлевыми диуретиками, однако оно может быть признаком инфаркта миокарда правого желудочка. Выраженный отек легких свидетельствует о потере силы сокращений левого желудочка (левожелудочковая недостаточность), ставшей причиной шока. Лечение зависит от причины этого состояния. У некоторых больных для выяснения причины необходима катетеризация легочной артерии для измерения внутрисердечного давления. Если давление заклинивания легочной артерии ниже 18 мм рт. ст., более вероятно уменьшение наполнения, связанное с гиповолемией; если давление выше 18 мм рт. ст., вероятна левожелудочковая недостаточность. При артериальной гипотензии, связанной с гиповолемией, возможна осторожная заместительная терапия 0,9 % раствором натрия хлорида без развития перегрузки левых камер сердца (чрезмерного повышения давления в левом предсердии). Однако иногда функционирование левого желудочка настолько изменено, что возмещение жидкости резко увеличивает давление заклинивания легочной артерии до уровня, характерного для отека легких (> 25 мм рт. ст.). Если давление в левом предсердии высокое, артериальная гипотензия, вероятно, связана с недостаточностью левого желудочка, и при неэффекгивности диуретиков может требоваться инотропная терапия или поддержка адекватного кровообращения.
При кардиогенном шоке временно эффективными могут быть а- или b-агонисты. Допамин, катехоламин, воздействующий на рецепторы и назначают в дозе 0,5-1 мкг/кг в минуту с ее увеличением до достижения удовлетворительного ответа либо до достижения дозы приблизительно 10 мкг/кг в минуту. Более высокие дозы стимулируют вазоконстрикцию и вызывают предсердные и желудочковые аритмии. Добутамин, а-агонист, можно назначать внутривенно в дозе 2,5-10 мкг/кг в минуту или больше. Это часто приводит к развитию артериальной гипотензии или усиливает ее. Назначение наиболее эффективно в том случае, когда гипотензия обусловлена низким сердечным выбросом с высоким периферическим сопротивлением сосудов. Допамин может быть более эффективен, чем добутамин, когда необходим вазопрессорный эффект. В рефрактерных случаях возможно использование комбинации допамина и добутамина. Как временную меру можно использовать внутриаортальную баллонную контрпульсацию. Направленный лизис тромба, ангиопластика или экстренное АКШ могут существенно улучшать функции желудочка. НОВА или АКШ рассматривают при сохраняющейся ишемии, рефрактерной желудочковой аритмии, гемодинамической нестабильности или шоке, если анатомические особенности артерий это позволяют.
Ишемия или инфаркт миокарда правого желудочка
Примерно у половины больных с нижним инфарктом миокарда имеется вовлечение правого желудочка, в т. ч. у 15-20% гемодинамически значимое. Клинически у таких больных наблюдается гипотония или шок в сочетании с признаками венозного застоя в большом круге: набухание вен шеи, увеличение печени, периферические отеки (признаки венозного застоя могут отсутствовать при сопутствующей гиповолемии и появиться после инфузии жидкости). «Классическая триада инфаркта миокарда правого желудочка»: набухание шейных вен, отсутствие застоя в легких и гипотония. Кроме этого, отмечается выраженная одышка без ортопноэ. Клиническая картина напоминает тампонаду сердца, констриктивный перикардит, тромбоэмболию легочной артерии. При инфаркте миокарда правого желудочка более часто возникает АВ-блокада II-III степени и мерцание предсердий. Одним из признаков вовлечения правого желудочка является резкое снижение АД, вплоть до обморока, при приеме нитроглицерина.
На ЭКГ-признаки инфаркта миокарда, обычно нижней локализации, а в отведении V1 и в правых грудных отведениях (VR4-R6) регистрируется подъем сегмента ST. В случае вовлечения задне-базальных отделов левого желудочка в отведениях V1-V2 наблюдается депрессия сегмента ST и увеличение высоты зубца R. При зондировании правых отделов сердца отмечается повышение давления в правом предсердии и желудочке (диастолическое более 10 мм рт. ст.). При эхокардиографии наблюдается нарушение сократимости и увеличение размеров правого желудочка, отсутствие значительного выпота в полости перикарда и тампонады.
Основным способом лечения гипотонии при инфаркте миокарда правого желудочка является в/в введение жидкости («объем-зависимый инфаркт миокарда»). Инфузию плазмозамещающих растворов (физраствор, реополиглюкин) проводят со скоростью, обеспечивающей повышение диастолического давления в легочной артерии до 20 мм рт. ст. или АД до 90-100 мм рт. ст. (при этом признаки венозного застоя в большом круге и ЦВД нарастают) - единственная «движущая сила» при инфаркте миокарда правого желудочка - повышенное давление в правом предсердии. Первые 500 мл вводят струйно (болюсом). В некоторых случаях приходится вводить несколько литров плазмозамещающих растворов - до 1-2 литров за 1-2 часа (по словам одного из кардиологов: «необходимо лить жидкость, вплоть до анасарки»).
При появлении признаков застоя в легких скорость инфузии уменьшают или введение плазмозамещающих растворов прекращают. При недостаточном эффекте от инфузии жидкости к лечению добавляют добутамин (допамин или норадреналин). В самых тяжелых случаях применяют внутриаортальную контрпульсацию.
Противопоказано назначение вазодилататоров (включая нитроглицерин и наркотические анальгетики) и диуретиков. Под влияние этих препаратов наблюдается резкое снижение АД. Повышенная чувствительность к действию нитратов, морфина и диуретиков является диагностическим признаком инфаркта миокарда правого желудочка. Самым эффективным способом лечения инфаркта миокарда с вовлечением правого желудочка является восстановление коронарного кровотока (тромболитическая терапия или хирургическая реваскуляризация). Прогноз при правильном лечении больных с инфарктом миокарда правого желудочка в большинстве случаев вполне благоприятный, улучшение функции правого желудочка отмечается в первые 2-3 сут, а признаки застоя в большом круге обычно исчезают в течение 2-3 нед. При правильном лечении прогноз зависит от состояния левого желудочка.
Тяжелым и, к сожалению, нередко наблюдающимся осложнением при инфаркте миокарда правого желудочка является полная АВ-блокада. В этих случаях может потребоваться проведение двухкамерной электрокардиостимуляции, т. к. при инфаркте миокарда правого желудочка очень важное значение имеет сохранение эффективной систолы правого предсердия. При отсутствии возможности двухкамерной электрокардиостимуляции применяют внутривенное введение эуфиллина и электростимуляцию желудочков.
Таким образом, выявление и своевременная коррекция трех курабельных состояний: рефлекторной гипотонии, гиповолемии и инфаркта миокарда правого желудочка позволяет добиться существенного улучшения в этой группе больных даже при клинической картине шока. Не менее важно и то, что неправильное лечение, например применение вазопрессоров при гиповолемии, вазодилататоров или диуретиков при инфаркте миокарда правого желудочка, нередко является причиной ускорения летального исхода.
Продолжающаяся ишемия
Любая боль в груди, которая сохраняется или повторяется в течение 12-24 ч после инфаркта миокарда, может быть проявлением продолжающейся ишемии. Постинфарктная ишемическая боль указывает, что сохраняется риск развития инфаркта больших участков миокарда. Обычно продолжающуюся ишемию можно идентифицировать по обратимым изменения интервала ST-T на электрокардиограмме; возможно повышение АД. Однако, поскольку продолжающаяся ишемия может быть безболевой (изменения данных ЭКГ при отсутствии болевого синдрома) приблизительно у трети больных обычно назначают серию ЭКГ через каждые 8 ч в первый день и далее ежедневно. При продолжающейся ишемии лечение аналогично нестабильной стенокардии. Прием нитроглицерина под язык или внутривенно обычно эффективен. Для сохранения ишемизированного миокарда целесообразно рассмотреть вопрос о коронарной ангиопластике и НОВА или АКШ.
Пристеночный тромбоз
Пристеночный тромбоз развивается приблизительно у 20 % больных с острым инфарктом миокарда. Системную эмболию выявляют приблизительно у 10 % больных с тромбами в левом желудочке. Риск наиболее высок в первые 10 дней, но сохраняется по крайней мере в течение 3 мес. Наиболее высокий риск (более 60 %) у больных с обширным передним инфарктом миокарда (особенно с вовлечением дистальных отделов межжелудочковой перегородки и верхушки), расширенным левым желудочкоми распространенными зонами гипокинеза либо постоянной мерцательной аритмией. Для уменьшения риска эмболии назначают антикоагулянты. При отсутствии противопоказаний внутривенно вводят гепарин натрия, назначают внутрь варфарин на 3-6 мес с поддержанием MHO между 2 и 3. Антикоагулянтную терапию проводят длительно, если у больного расширенный с распространенными зонами гипокинеза левого желудочка, аневризма левого желудочкаили постоянная мерцательная аритмия. Также возможет длительный прием ацетилсалициловой кислоты.
Перикардит
Перикардит развивается вследствие распространения некроза миокарда через стенку желудочка на эпикард. Это осложнение развивается приблизительно у трети больных с острым трансмуральным инфарктом миокарда. Шум трения перикарда обычно появляется начиная с 24 до 96 ч после дебюта инфаркта миокарда. Более раннее появление шума трения необычно, хотя геморрагический перикардит иногда осложняет раннюю стадию инфаркта миокарда. Острая тампонада развивается редко. Перикардит диагностируют с помощью ЭКГ, которая демонстрирует диффузный подъем сегмента STn (иногда) депрессию интервала PR. Эхокардиографию выполняют часто, но обычно данные бывают нормальными. Иногда выявляют небольшое количество жидкости в перикарде или даже бессимптомную тампонаду. Прием ацетилсалициловой кислоты или других НПВС обычно уменьшает проявления. Высокие дозы или дпительное использование НПВС либо глюкокортикоидов могут тормозить заживление инфаркта, что необходимо учитывать.
Постинфарктный синдром (синдром Дресслера)
Постинфарктный синдром развивается у некоторых пациентов через несколько дней, недель или даже месяцев после острого инфаркта миокарда. В последние годы отмечают уменьшение частоты его развития. Синдром характеризуется лихорадкой, перикардитом с шумом трения перикарда, появлением жидкости в перикарде, плевритом, жидкостью в плевральной полости, легочными инфильтратами и распространенной болью. Этот синдром вызван аутоиммунной реакцией на некротическую ткань миоцитов. Он может повторяться. Дифференциальная диагностика постинфарктного синдрома с прогрессированием или повторением инфаркта миокарда может быть затруднительной. Однако при постинфарктном синдроме не происходит заметного увеличения количества кардиоспецифических маркеров, и изменения данных ЭКГ неопределенные. НПВС обычно эффективны, но синдром может повторяться несколько раз. В тяжелых случаях может потребоваться короткий интенсивный курс другого НПВС или глюкокортикоида. Высокие дозы НПВС или глюкокортикоида не используют дольше нескольких дней, поскольку они могут препятствовать раннему заживлению желудочка после острого инфаркта миокарда.
Часто пациенты с инфарктом миокарда умирают не от самого инфаркта, а от его осложнений.
Осложнения инфаркта миокарда включают в себя:
- ишемические осложнения: стенокардия, расширение зоны инфаркта;
- механические осложнения: сердечная недостаточность, кардиогенный шок, дисфункция митрального клапана, аневризмы, ;
- аритмии — предсердные, желудочковые и другие виды;
- тромбоз и эмболию;
- воспалительные осложнения — перикардит;
- психосоциальные осложнения (в том числе депрессии).
Смертность после инфаркта остается высокой, и чаще всего она наступает от аритмии. Разберемся подробнее с основными видами осложнений.
Ишемические осложнения
У пациентов с расширением зоны инфаркта или с постинфарктной стенокардией обычно возникает непрерывная или периодическая боль в груди, а иногда на электрокардиограмме появляются новые изменения. При подозрении на недуг пациентам делают эхокардиографию.
После инфаркта миокарда при постоянных ишемических симптомах проводят медикаментозную терапию с аспирином, гепарином, нитратами и бета-адреноблокаторами.
Повторный инфаркт, случившийся в течение первых 2 суток после первого, трудно диагностировать. Чаще он встречается у больных с сахарным диабетом.
Постинфарктная стенокардия может возникать в период от нескольких часов после инфаркта до месяца.
Механические повреждения
Осложнения инфаркта миокарда, вызванные механическими причинами, включают в себя ряд серьезных поражений:
- сердечная недостаточность;
- нарушения функций левого желудочка;
- кардиогенный шок (сложный симптом, связанный с поражением сердца, почек и головного мозга);
- разрыв стенки желудочка или перегородки между желудочками;
- аневризмы и ложные аневризмы;
- недостаточность правого желудочка;
- повреждения митрального клапана.
После инфаркта может возникнуть дисфункция левого желудочка или сердечная недостаточность. Выраженная сердечная недостаточность после разрыва сердца свидетельствует о неблагоприятном прогнозе.
Сердечная недостаточность возникает из-за повреждения самого миокарда во время инфаркта, но может быть вызвана аритмией или механическими осложнениями, например, дефектами митрального клапана или межжелудочковой перегородки. Тяжесть сердечной недостаточности зависит от степени инфаркта и наличия каких-либо других осложнений.
Другим механическим осложнением острой болезни является кардиогенный шок. Он возникает у 5-20% пациентов, пострадавших от разрыва сердца. Его тяжесть определяется различимыми хрипами в легочных полях и слышимостью тонов сердца.
Сердечная недостаточность, как правило, хорошо реагирует на кислород, диуретики и внутривенное введение нитратов. Пациенты с клиническими признаками сердечной недостаточности и диабетом должны получать Эплеренон или Спиронолактон, второе лекарство дешевле, но имеет больше побочных эффектов. Пациенты получают дополнительно кислород, а при очень тяжелой сердечной недостаточности может потребоваться операция. Если она невозможна, то вероятность смертельного исхода составляет более 70%.
Еще одно механическое осложнение — разрыв межжелудочковой перегородки или стенки желудочка. Это событие случается нечасто, но является опасным для жизни. Факторы риска этого осложнения: пожилой возраст, женский пол. Часто такое осложнение возникает при повышении частоты сердечных сокращений при поступлении или при повышенном кровяном давлении.
Данное осложнение может развиться уже через 24 часа после инфаркта миокарда, но часто случается через 2-7 дней после него. Уровень смертности превышает 90%.
Случается постинфарктный разрыв межжелудочковой перегородки.
Вначале у пациентов могут отсутствовать какие-либо значительные сердечно-легочные симптомы, но потом быстро развивается стенокардия, шок или отек легких и другие симптомы. Признаком разрыва желудочковой перегородки могут быть жесткие звуки у левого нижнего края грудины. На эхокардиограмме заметен рост насыщения кислородом правого желудочка. Постинфарктный дефект желудочковой перегородки требует срочного хирургического вмешательства.
При разрыве стенки возникает кровотечение в перикард, что приводит к закупорке сердца с прогрессированием недостатка сердечной функции. Нередки случаи смертельного исхода. При этом осложнении надежда только на хирургическую операцию.
Иногда возникают ложные аневризмы стенки левого желудочка. Они могут оставаться клинически незамеченными и обнаруживаться только при обычных исследованиях, но у некоторых пациентов следствием является сердечная недостаточность и аритмия. Диагноз подтверждается с помощью эхокардиографии, МРТ или КТ. Примерно в трети случаев может произойти спонтанный разрыв ложной аневризмы, поэтому хирургическое вмешательство рекомендуется всем пациентам.
Повреждение митрального клапана может быть связано с ишемией, некрозом или разрывами. Дефекты митрального клапана после инфаркта миокарда дают плохой прогноз, но часто носят временный характер и протекают бессимптомно. Необходимо сделать эхокардиографию, чтобы подтвердить диагноз, особенно в том случае, если требуется отличить его от разрыва межжелудочковой перегородки, а также для оценки тяжести повреждения. Иногда разрыв требует замены митрального клапана. Перед операцией проводят коронарографию.
У некоторых пациентов возникает постинфарктная аневризма левого желудочка. Частота таких событий составляет 2-15%. Пятилетняя выживаемость при этом отмечается в 10-25% случаев. Рентгенограмма может показывать ненормальную выпуклость на левой границе сердца, но окончательная диагностика проводится с помощью эхокардиографии, МРТ и КТ. При аневризме может возникнуть застойная сердечная недостаточность. Пациенты получают ингибиторы АПФ, дигоксин и диуретики. В случае настенных тромбов показана антикоагуляция с варфарином.
![]()
Тяжелая сердечная недостаточность и желудочковые аритмии у больных с аневризмами являются показаниями для хирургической операции.
Осложнения после инфаркта во многих случаях ведут к недостаточности правого желудочка. Это расстройство проявляется пониженным давлением, венозным вздутием при ясных легких и отсутствии одышки. Тяжелая форма может приводить к изменению психики. Диагностика проводится с помощью эхокардиографии. Следует избегать нитратов, диуретиков и аналогичных лекарств. Лечение сводится к поддержке заполнения желудочков жидкостью, назначаются инотропы, например, добутамин. У большинства больных после острого поражения состояние правого желудочка улучшается в течение 2-3 суток.
По разным причинам может произойти обструкция путей оттока из левого желудочка: из-за гипертрофии левого желудочка, кровотечения, обезвоживания, дефектов митрального клапана, стрессов, беспокойства, лекарств. Это редкое осложнение. Тест для диагностики — эхокардиография.
Аритмии
Опасная для жизни аритмия (например, или общая блокада) может быть первым проявлением ишемии. Аритмия приводит ко многим зарегистрированным случаям внезапной сердечной смерти. Нарушение ритма сердца, происходящее в первые 2 суток после инфаркта, не зависит от его степени. Поздние аритмии, возникающие на третьи сутки и позже, зависят от степени поражения желудочков. Риск смерти от аритмии является самым высоким в течение первых 6 месяцев после инфаркта миокарда и остается на высоком уровне в течение последующих 2 лет.
Аритмии могут быть вызваны самим инфарктом, токсическими продуктами, нарушением метаболизма (особенно дисбалансом калия или магния). Некоторые случаи аритмии (например, желудочковая тахикардия) не требуют лечения. Не следует лечить незначительные нарушения ритма. Но серьезные нарушения, особенно у пожилых пациентов, нельзя пропустить. Их симптомами являются боль, ацидоз, гипоксия.
Раннее лечение аритмий может предупредить кардиогенный шок, приводящий к необратимым повреждениям миокарда.
Блокада сердца и нарушения проводимости часто носят временный характер. может возникнуть из-за боли, тревоги или лекарств.
При желудочковой аритмии пациентам назначают адреналин, амиодарон или бета-блокаторы внутривенно, а также магний.
Тромбоз и эмболия
Осложнения инфаркта миокарда в форме тромбоза глубоких вен и эмболии легких в настоящее время случаются сравнительно редко, чаще у тех пациентов, которые находятся в постели из-за сердечной недостаточности. Смертность от этого осложнения составляет около 3% и случается в течение первой-третьей недели после инфаркта.
Для профилактики используют низкомолекулярный гепарин и компрессионные чулки.
Эхокардиография может выявить внутрижелудочковые тромбы. Тромбы возникают как осложнение инфаркта примерно у каждого пятого пациента. Тромб может быть большим и приводить к эмболии. Пациенты часто получают лечение варфарином.

Перикардит
Осложнение инфаркта, поражающее каждого десятого пациента, — воспалительное заболевание сердца перикардит. Он обычно развивается на вторые-четвертые сутки после инфаркта. Проявляется в виде лихорадки с болью в груди. На рентгене грудной клетки иногда можно увидеть шаровидно расширенное сердце. Небольшой перикардит может быть обнаружен с помощью эхокардиографии.
Лечение перикардита проводят с противовоспалительными и обезболивающими препаратами.
Вначале применяют противовоспалительные нестероидные препараты, а стероиды показаны, если признаки серьезны или требуется повторное дренирование.
Депрессия
Изменения психического состояния пациента, как правило, присутствуют в разной степени у пациентов, пострадавших от инфаркта, и отражают плохое состояние головного мозга. Это может быть страх, раздражительность и беспокойство, иногда — гнев, разочарование, печаль и безнадежность, у 65% пациентов присутствуют элементы депрессии, а у 20% пациентов развивается серьезная депрессия.
Инфаркт миокарда увеличивает риск самоубийства. Депрессия после инфаркта миокарда ухудшает общий прогноз выздоровления: у пациентов с депрессией в 3,5 раза выше риск смерти. Этот фактор оказывается часто важнее пола, веса, уровня кровяного давления и холестерина. Однако депрессия диагностируется лишь у четверти пациентов, так как основные ее симптомы похожи на симптомы ишемической болезни сердца, а пациенты в больничной обстановке неохотно жалуются на свое психическое состояние.
Частота осложнений острого инфаркта миокарда постоянно снижается, но смертность от недуга остается на высоком уровне. Детальное знание об осложнениях и их рисках может помочь провести раннюю диагностику, своевременно начать терапию или прибегнуть в случае необходимости к хирургическому вмешательству, чтобы добиться благоприятного исхода.
Острый инфаркт миокарда нередко уносит жизнь в первый час после сердечного приступа, до того как успела подоспеть квалифицированная помощь. Однако тех, кому повезло выжить в течение первых суток и даже месяцев, подстерегает опасность – осложнения инфаркта миокарда. Их много, и зачастую они непредсказуемы. При развитии осложненного инфаркта может наступить смерть в течение первого года после приступа.
Классификация
Осложнение инфаркта миокарда может случиться во время любого периода болезни. Выделяют острый период, подострый и постинфарктный. Первый длится до 10 дней от начала болезни, второй – около месяца, продолжительность постинфарктного – до полугода.
Осложнения делят на несколько групп:
- механические (разрывы);
- электрические (аритмии и нарушения проводимости);
- эмболические (тромбозы);
- ишемические (увеличение области некроза);
- воспалительные.
Осложнения бывают ранние и поздние. Ранние осложнения возникают в первые минуты, часы или дни. Поздние осложнения случаются во время подострого и постинфарктного периода.
Осложнения в остром периоде
Острая сердечная недостаточность (левожелудочковая) и кардиогенный шок
Это наиболее тяжелые ранние . ОСН по левожелудочковому типу развивается довольно часто. Ее тяжесть зависит от размера области поражения миокарда. Кардиогенный шок считается тяжелой стадией и характеризуется снижением насосной функции сердца в результате некроза ткани. При кардиогенном шоке поражено порядка 50% миокарда левого желудочка. Чаще случается у пожилых, женщин, больных сахарным диабетом, людей с инфарктом в анамнезе, при инфаркте передней локализации.
Лечение заключается в приеме нитроглицерина, ингибиторов АПФ, сердечных гликозидов, диуретиков, бета-адреностимуляторов, вазопрессорных средств. К эндоваскулярным методам относится коронарная ангиопластика и внутриаортальная баллонная контрпульсация. В тяжелых случаях проводится хирургическое вмешательство.
Разрыв межжелудочковой перегородки
Происходит в первые пять суток от начала инфаркта миокарда. Чаще случается у женщин, пожилых людей, при гипертонии, высокой ЧСС, при передних инфарктах. Обычно показано ранее оперативное лечение, возможно применение эндоваскулярных методов. Из медикаментов назначают сосудорасширяющие препараты.
Митральная недостаточность
В большинстве случаев после инфаркта миокарда развивается легкая или умеренная митральная недостаточность . Обычно она бывает преходящей. Опасна для жизни тяжелая форма, обусловленная разрывом сосочковой мышцы, который случается, как правило, в первые сутки от начала инфаркта. Данное осложнение возникает чаще всего при инфарктах нижней локализации.
Постинфарктный синдром
При постинфарктном синдроме одновременно воспаляется плевра, перикард, легкие. Случается, что развивается только одна патология, чаще всего – это перикардит, к которому могут присоединиться плеврит и пневмонит. Этот синдром возникает как иммунологическая реакция организма на некроз ткани. Показано гормональное лечение.
Поздний перикардит
Есть мнение, что заболевание имеет аутоиммунный механизм развития. Возникает в период от 1 до 8 недель после начала инфаркта миокарда. Вначале показан аспирин, затем могут быть назначены глюкокортикоиды.
Пристеночный тромбоэндокардит
Развивается после трансмурального инфаркта миокарда. Характеризуется образованием тромбов на стенках сердечных камер.
Хроническая сердечная недостаточность
При данном осложнении сердце не в состоянии перекачивать кровь в нужном объеме, а значит, и снабжать ткани и органы кислородом. Характерные признаки – одышка и отеки. Требуется вести здоровый образ жизни, избавиться от вредных привычек, следить за давлением. Как правило, назначают бета-блокаторы, чтобы снизить потребность сердечной мышцы в кислороде.
Хроническая аневризма сердца
Хроническая аневризма образуется спустя 1,5 – 2 месяца после начала инфаркта миокарда. К этому времени она полностью рубцуется, мешает работе сердца, способствует развитию . Показано медикаментозное лечение. В некоторых случаях необходимо оперативное вмешательство, при котором аневризму иссекают, а дефект сердечной мышцы ушивают.
Постинфарктный кардиосклероз
Развивается в результате замещения погибших во время инфаркта тканей миокарда грубой соединительной тканью. Такой диагноз ставят спустя 2-4 месяца после начала инфаркта. В результате образования рубцовых участков ухудшается сократительная функция сердца, что приводит к нарушению сердечного ритма и проводимости, а также к развитию сердечной недостаточности. Показано ограничение физических и эмоциональных нагрузок, постоянный прием медикаментов. В случае тяжелых нарушений ритма может потребоваться хирургическое лечение.
Другие осложнения
После инфаркта миокарда не исключены осложнения со стороны мочеполовой системы и ЖКТ, нарушения психики (психозы, депрессии).